Schulteranatomie
Die Schulter besteht aus 3 Knochen: dem Oberarmknochen (Humerus) mit dem Oberarmkopf (Humeruskopf), dem Schulterblatt (Skapular) mit der Schultergelenkspfanne (Glenoid) und dem Schlüsselbein (Clavicula).
Das Schulterdach wird von einem Knochenfortsatz (Acromion) und einem Band gebildet, das von dort zu einem Knochenvorsprung weiter nach vorne zum Rabenschnabelfortsatz (Coracoid) zieht. Der Raum unterhalb des Schulterdaches heißt Subacromialraum. Da die knöcherne Pfanne für die Aufnahme des Humeruskopfes zu klein ist, wird sie durch eine Knorpellippe (Labrum) verstärkt.
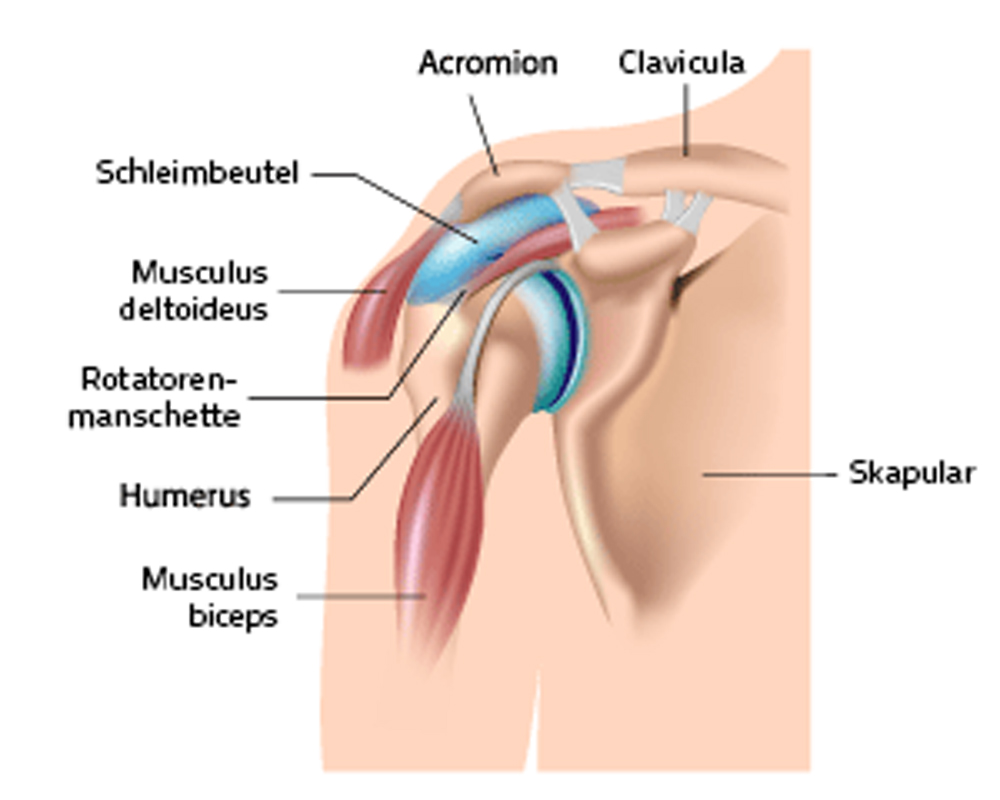
Die Schulter wird manschettenartig durch flächige Sehnen (Rotatorenmanschette) umhüllt. Neben der Stabilität verleiht sie der Schulter die außergewöhnlich gute Beweglichkeit. Zwischen diesen Sehnen und dem Schulterdach liegt noch ein Schleimbeutel um eine bessere Verschieblichkeit der Strukturen zu gewährleisten.
Wenn man von der „Schulter“ spricht, muss man sich bewusst sein, dass man eigentlich über 5 Gelenke spricht:
- das Glenohumeralgelenk (GHG) zwischen Glenoid und Humeruskopf
- das Acromioclaviculargelenk (ACG) oder Schultereckgelenk
- das Sternoclaviculargelenk (STG) zwischen Brustbein (Sternum) und Clavicula
- das „Subacromialgelenk“ (SAG), kein echtes Gelenk, sondern ein Gleitraum unterhalb des Acromions und überhalb der Rotatorenmanschette
- das „Scapulothorakalgelenk“ (STG), keine echtes Gelenk, sondern eine Verschiebeschicht zwischen Scapula und Brustkorb (Thorax)
Das Impingementsyndrom
Durch die anatomische Enge zwischen Schulterblatt und Humeruskopf, kann es durch Fehlbelastungen (z.B. Überkopfbelastungen) zu einem Engpass (Impingement) kommen, welcher den Schleimbeutel und/oder die Rotatorenmanschette irritiert oder sogar lädiert. Ob man ein Impingement entwickelt oder nicht, hängt auch von der knöchernen Formgebung des Acromions ab. Je stärker der Knochen nach unten ausgebildet ist, desto höher die Wahrscheinlichkeit, dass mal ein Engpass auftreten kann.
Anfänglich dominieren Schmerzen, insbesondere beim Abspreizen und/oder Heben des Armes. Bei zunehmender Reizung klagt der Betroffene dann auch über einen Ruheschmerz. Der Engpass kann im weiteren zu Einrissen in der Rotatorenmanschette führen bis hin zur Komplettruptur der Rotatorenmanschette.
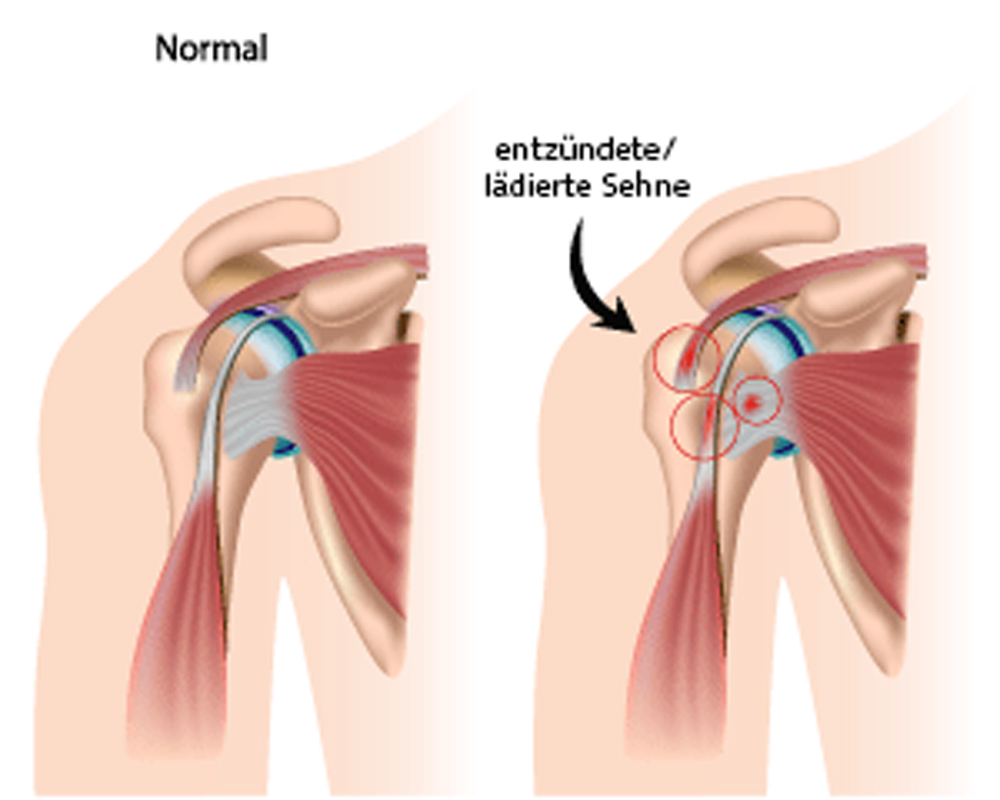
Die Behandlung des Impingementsyndromes besteht zunächst in der Vermeidung schmerzauslösender Bewegungen und / oder in der Verabreichung antientzündlicher Medikamente oder Spritzen. Krankengymnastische Übungen können hilfreich sein, aber auch bei falscher Anwendung oder zu hoher Intensität die Problemtik verschlechtern. Falls die konservativen Massnahmen keine Besserungstendenz einleiten, besteht eine relative Indikation zur operativen Vorgehensweise. Mittels einer Gelenkspiegelung (Arthroskopie) kann das Schulterdach erweitert und ggf. die gerissene Rotatorenmanschette genäht werden.
Die Rotatorenmanschettenruptur
Vor allem nach dem 60. Lebensjahr treten Risse der Rotatorenmanschette gehäuft auf. Über die Zeit neigen diese Risse dazu größer zu werden, was bis zur Komplettruptur der Rotatorenmanschette führen kann. Bei dieser dann entstandenen Defektarthropathie reibt der Humeruskopf unter dem Schulterdach.
Die Therapie der bestehenden Problematik ist zunächst konservativ und kann durch Krankengymnastik und antientzündlichen Therapiemassnahmen zunächst angegangen werden. Im frühen Stadium eine Rotatorenmanschettenruptur und je jünger der Patient ist, sind gute Ergebnisse mit der operativen Naht der Rotatorenmanschette zu erzielen. Nicht selten ist es jedoch so, dass der Patient zu diesem Zeitpunkt noch keine so starken Einschränkungen erfährt, der Leidensdruck noch nicht so hoch ist, dass er sich operieren lassen möchte. Hier ist nur eine Entscheidung individuell im zeitlichen Verlauf unter Berücksichtigung der sonographischen Ergebnisse und in kritischer Auseinandersetzung mit dem Patienten zu treffen, da auch nicht jeder Patient, in Abhängigkeit vom Schädigungsgrad, im, von ihm, erhofftem Ausmaß von der Operation profitiert.
Tendinosis calcarea („Schulterverkalkung“)
Die Sehnen der Rotatorenmanschette können auch „verkalken“. Diese „Tendinosis calcarea“ kommt vor allem bei Patienten zwischen dem 30. Und 50. Lebensjahr vor. Sie hat nichts mit einer altersbedingten „Verkalkung“ zu tun, sondern entsteht wahrscheinlich aufgrund einer Mangelversorgung mit Sauerstoff einer ganz bestimmten Zone innerhalb der Sehne. Sogenannte „omnipotente Zellen“ exprimieren dann diese Ablagerungen.
Die Beschwerden beginnen meist plötzlich ohne erhöhte vorangegangene Belastung der Schulter mit starken bewegungsabhängigen Schmerzen, welche oft auf den Oberarm projiziert werden. Die Tendinitis calcarea kann sich im zeitlichen Verlauf selber limitieren in dem sich die Ablagerung auflöst.
Die akute Therapie bei bestehenden Beschwerden besteht in der Gabe von antientzündlichen und schmerzreduzierenden Medikamenten und / oder Spritzen. In der akuten Phase sollte auf Krankengymnastik verzichtet werden. Falls sich keine anhaltende Besserung erzielen lässt, besteht die Indikation zur Durchführung der extrakorporale Stoßwellentherapie. Hierbei handelt es sich um hochenergetische Druckimpulse mit extrem schnellem Druckanstieg (innerhalb weniger Nanosekunden) und hohem Druckmaximum (> 10 MPa) im Fokus.
Bei der Stoßwellentherapie unterscheidet man Geräte, welche im hochenergetischen Bereich arbeiten von Geräten, welche nur niederenergetisch sind, sowie zwischen fokussierter und radialer Therapie. In hochwertigen klinischen Studien wurde nachgewiesen, dass die hochenergetische Therapie mit fokussierten Stoßwellen der niederenergetischen Behandlung signifikant überlegen ist. Die Erfolgsquote der extrakorporalen Stoßwellentherapie ist, wie sich in hochwertigen randomisierten und kontrollierten Studien nachweisen ließ, sehr hoch (evidenzbasierte Therapie vom Evidenzgrad I). Das in unserer Praxis zur Anwendung kommende extrakorporale Stoßwellengerät arbeitet fokussiert im hochenergetischen Bereich.
Alternativ zur extrakorporalen Stoßwellentherapie bietet sich die arthroskopische Therapie an. Hier wird auf dem operativen Wege versucht, das Kalkdepot zu entfernen.
Schultergelenksarthrose (Omarthrose)
Bei der primären Schultergelenksarthrose kommt es zum Knorpelverschlaeiß im Glenohumeralgelenk, sekundär kann die Arthrose auch durch eine veralterte Rotatorenmanschettenruptur oder nach einer Fraktur entstehen. Die primäre Therapie besteht in der Krankengymnastik und in der Gabe von antientzündlichen und schmerzreduzierenden Medikamente. Falls sich hierdurch keine ausreichende Besserung erzielen läßt, besteht die Indikation zur Implantation einer Schulterprothese.
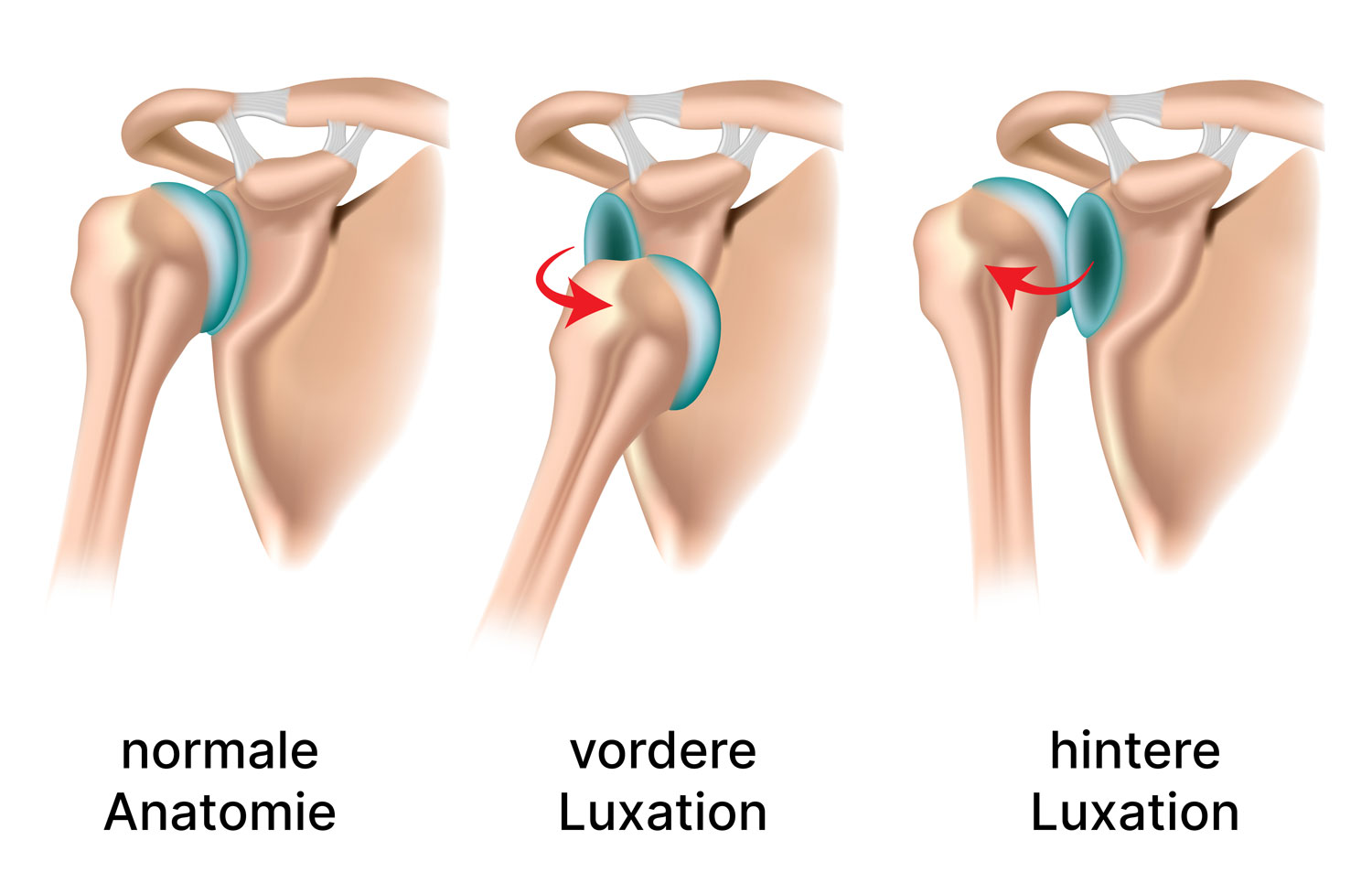
Schulterluxation
Wenn der Humerus aus der Gelenkpfanne herausspringt, nennt man dieses eine Luxation. Bei einer unfallbedingten Luxation entstehen häufig auch Verletzungen des Labrums (Knorpellippe der Gelenkpfanne). Diese führt in der Regel dazu, dass das Gelenk instabil wird und wiederholt luxiert oder fast luxiert (subluxiert). Auf Dauer wird dadurch das Gelenk weiter geschädigt und der Knorpel zerstört. Falls es durch Kräftigung der Muskulatur nicht gelingt die Schulter zu stabilisieren, besteht die Indikation zur operativen Stabilsierung.